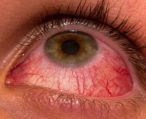
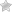Воспаление слезного мешка
Воспаление слезного мешка развивается на фоне облитерации или стеноза носослезного канала. Заболевание характерно постоянной слезоточивостью, отеком конъюнктивы и полулунной складки, припухлостью слезного мешка, локальной болезненностью, сужением глазной щели.
Оглавление:
Краткая информация
Слезные железы отвечают за продуцирование жидкости и отвод ее в носовую полость. Это парные органы, которые выполняют слезосекреторную и слезоотводящую функцию. Слезоотводящие пути представлены в виде: слезного ручья, озера, точек, канальцев, мешка и носослезного протока.

Место слезной железы определяется в верхней и нижней частях века. Верхнюю железу называют большой орбитальной, она располагается в ямке, образованной лобной костью. Нижняя — именуется пальпебральной, находится в верхненаружном своде.
Работа желез регулируется с помощью волокон лицевого и ветвями тройничного нервов. Слезный аппарат снабжается кровью через специальную артерию, обратный отток происходит по прилегающей к железе вене.
В слезной жидкости присутствует вода, мочевина, минеральные соли, белок, слизь и лизоцим. Последний — это антибактериальный фермент, благодаря его свойствам происходит очищение и защита глазного яблока от вредоносных микробов. Выделяемая жидкость вымывает песчинки и инородные мелкие предметы из глаз. При присутствии раздражителей, таких как дым, чрезмерно яркий свет, психоэмоциональные состояния, сильная боль, слезоотделение усиливается. При нарушениях в слезной системе могут поражаться любые ее составляющие. В связи с этим существуют различные заболевания слезных органов.
Понятие дакриоцистита
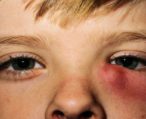
Воспаление слезного мешочка, находящегося между носом и внутренним углом века, называют дакриоциститом. Мешок представлен в виде закрытой цилиндрической полости отрезком в 10-12 мм. В норме жидкость должна омыть глазное яблоко и продвигаться к слезным точкам, далее через канальца она вытекает в мешок, а затем в носовую полость. В случае если канал перестает функционировать, то нарушенное слезоотделение скапливает жидкость в слезном мешке, что провоцирует воспалительную реакцию. Застаиваясь, жидкость утрачивает свои антибактериальные качества, что вызывает размножение опасных организмов. Дакриоцистит бывает хроническим и острым, по этиологии различают: вирусный, бактериальный, хламидийный, паразитарный и посттравматический.
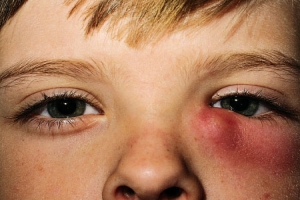
Взрослый гнойный дакриоцистит способен развиться как следствие острых респираторных вирусных заболеваний, хронических форм ринита, травм носа, аденоидов. Часто патология формируется на фоне сахарного диабета, ослабленного иммунитета. Располагающим фактором способна послужить вредная для глаз профессиональная деятельность.
Симптоматические проявления и диагностика
Симптомы заболевания:
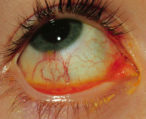
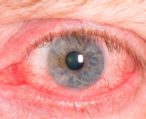
- Присутствие обильного слезотечения.
- Гнойный и слизистый характер выделений.
- Отек слезного мешка, гиперемированный кожный покров.
- Острое течение патологии сопровождается повышенной температурой тела. Присутствует болезненное ощущение, суженная либо полностью сомкнутая глазная щель.
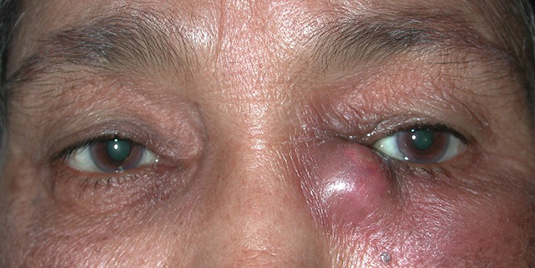
Длительное воспаление слезной железы увеличивает размеры воспаленного мешка, кожные покровы над ним становятся тонкими и обретают синюшный цвет. Хроническое течение патологии грозит образованием гнойной язвой роговицы.
В случае распространенного воспаления за пределы слезного мешка возможно развитие флегмоны. Патология представляет опасность из-за гнойно-септического осложнения, человек может заболеть менингитом.
Дакриоцистит диагностируется офтальмологом, применяют пробу Веста, при которой пораженный глаз заполняется раствором колларгола. Он должен окрасить тампон, предварительно вставленный в носовую полость, в течение 5 минут. Если тампон не окрашивается, диагностируют закупорку слезных путей. Проводят флюоресцеиновую инстилляционную пробу для исследования конъюнктив и роговицы на предмет патологического изменения.
Терапия заболевания
Воспаление слезного канала устраняется стационарно с помощью антибактериальных препаратов. Местное лечение включает в себя УВЧ-терапию, сеансы электрофореза, кварц, глазные капли.
При хроническом дакриоцистите рекомендуется дакриоцисториностомия. Процедура проводится после устранения воспалительного процесса. Путем хирургического вмешательства создают новое соединение между слезным мешком и полостью носа. Через орган вставляется трубка и закрепляется на месте. Операцию осуществляют под местным наркозом. Послеоперационная терапия предусматривает местное и внутреннее применение антибиотиков.
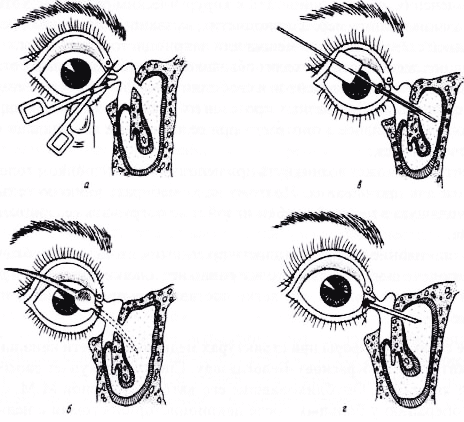
При непроходимости путей применяют эндоскопическую дакриоцисториностомию. С помощью эндоскопа в проток помещается тонкая трубка, имеющая микроскопическую камеру на конце. Эндоскоп производит разрез, открывая тем самым новое соединение между слезным протоком и полостью носа.
Лазерная дакриоцисториностомия проделывает отверстие, соединяющее полость носа и слезный мешок, с помощью лазерного пучка. Данный метод является дорогостоящим и считается менее действенным по сравнению с обычным вмешательством.
Проявления дакриоцистита у новорожденных
У грудничков патология возникает из-за врожденной непроходимости носослезного протока. Причиной является желатинозная пробка, закрывающая просвет носослезного канала. При рождении пробка должна самопроизвольно прорываться, если этого не происходит, то жидкость застаивается, что приводит к развитию заболевания. Воспаление слезной железы у новорожденных может быть по причине врожденной патологии носа — это узкий проход в органах обоняния, искривленная перегородка.
Симптомы дакриоцистита проявляются в первые дни жизни ребенка. Забитый слезный канал вызывает припухлость и покраснение кожи, слизистые или гнойные выделения из глаза. При первых признаках воспаления необходимо обращаться за врачебной помощью.
Для купирования воспалительного течения заболевания необходимо проведение массажа мешка, промывание носовой полости антисептическими растворами, прием антибиотиков и УВЧ.

Понятие дакриоаденита
Воспаление слезной железы, вызванное эндогенной инфекцией, называется дакриоаденитом. Инфицирование гриппом, брюшным тифом, скарлатиной, гонореей, паротитом может спровоцировать развитие данной патологии.
Заболевание может иметь острое и хроническое течение. Острая форма дакриоаденита проявляется на фоне свинки, осложненного гриппа или кишечной инфекции. Внедрение патогенных микроорганизмов в слезную железу происходит через кровь, наблюдается увеличение регионарных лимфатических узлов. Воспаление может быть как одно-, так и двусторонним. Острому течению заболевания чаще подвергаются дети. Затяжное протекание патологии может осложняться абсцессом, флегмоной. Распространяясь, воспалительный процесс способен поражать соседствующие органы и провоцировать развитие тромбоза синуса или менингита.
Симптоматика острого дакриоаденита:
- припухает и краснеет верхнее веко, его наружная часть;
- присутствует повышенная температура тела;
- область железы болезненна.
Оттягивая верхнее веко вверх, можно наблюдать увеличение слезной железы. Существует также S-тест, при котором веко приобретает форму английской буквы S. При сильной отечности смещение глазного яблока создает эффект раздвоения в глазах.
Для подтверждения диагноза проводятся лабораторные исследования. Назначается тест Ширмера, определяющий степень поражения слезной железы и уровень продуцирования жидкости. Кроме этого, могут применяться гистологическое и ультразвуковое обследования железы. Необходимо дифференцировать дакриоаденит от ячменя, флегмоны и других новообразованй.
Острый дакриоаденит лечится строго в стационаре. Терапия назначается в зависимости от формы воспаления. Применяют антибиотики широкого спектра. Выраженный болевой синдром устраняют соответствующими препаратами. Большую помощь окажет местная терапия, включающая в себя промывание больного глаза антисептическими растворами, обработка антибактериальными мазями. Острый дакриоаденит можно эффективно лечить физиопроцедурами: УВЧ-терапией, магнитотерапией, УФО. Процедуры проводятся после снятия острого воспаления. В случае образования абсцесса производится вскрытие хирургическим путем. Пациенту прописывают антибиотики и средства, способствующие регенерации ткани.
Хроническая форма патологии может вызываться заболеваниями кроветворной системы. А также быть следствием неадекватного лечения острого дакриоаденита. Патология зачастую развивается на фоне активного туберкулеза, сифилиса, саркоидоза, реактивного артрита.
В некоторых случаях хроническое течение патологии формируется из-за болезни Микулича. В этом случае в воспалительный процесс включается слюнная, подчелюстная и околоушная железы. Патология вызывает медленное двустороннее увеличение слезной и слюнной желез. Далее происходит увеличение подчелюстной и подъязычной желез. Купирование болезни Микулича проводится с участием гематолога.
Туберкулезный дакриоаденит получает свое развитие вследствие инфицирования гематогенным путем. Клинические проявления выражены в виде болезненной припухлости в области железы. Отмечаются увеличенные шейные лимфатические узлы и бронхиальные железы. Требуется проведение интенсивной терапии совместно с фтизиатром.
Сифилитический дакриоаденит характеризуется небольшим увеличением слезной железы. Специфическое лечение необходимо проводить под наблюдением венеролога.
Симптоматика хронической формы заболевания включает образование уплотнения в зоне слезной железы. Выворачивая верхнее веко, можно обнаружить ее увеличенную пальпебральную часть. Признаки ярко выраженного воспаления отсутствуют.
Для устранения хронического дакриоаденита необходимо купировать основное инфекционное заболевание, которое вызвало развитие патологии. Местное лечение предполагает УВЧ-терапию и проведение различных тепловых процедур.
Гипофункция слезных желез
Заболевания слезных органов включают в себя еще одну патологию под названием синдром Сьегрена. Это хроническая болезнь невыявленной этиологии, которая выражается в недостаточном продуцировании слезной жидкости. Отмечают 3 этапа недуга, это стадии: гипосекреции конъюнктивы, сухого конъюнктивита и сухого кераконъюнктивита.
Болезнь протекает со следующими симптомами:
- присутствие зуда, рези и жжения в глазах;
- светобоязнь;
- отсутствие слез при раздражении и плаче;
- гиперемированная конъюнктива век;
- конъюнктивальный мешок наполнен тягучим нитчатым секретом;
- сухость во рту и в носу.
Синдрому Сьегрена чаще подвергаются женщины в климактерическом периоде.
Лечение заключается в восполнение слезной жидкости. Назначают заменители слез, включающие в себя определенное количество поливинилового спирта, метилцеллюлозы, полимеров акриловой кислоты. Выработку жидкости стимулируют раствором пилокарпина.

Вторичная атрофия слезной железы может развиться после перенесенного хронического дакриоаденита, трахомы или ожога. У пожилых людей происходит атрофирование паренхимы данного органа. Подобное дистрофическое изменение уменьшает слезный секрет, что становится причиной необратимого изменения конъюнктивы и роговицы. Для облегчения состояния назначаются те же лечебные мероприятия, что и при синдроме Сьегрена.
Киста и опухоль слезной железы
Киста может сформироваться в пальпебральной и орбитальной частях и быть множественной. Она бывает безболезненной, подвижной, полупрозрачной и дислоцируется в верхнем веке. Образование небольшого размера, поэтому обнаружить его сложно. Увеличенная киста заметно выступает из-под орбитального края. Опухоль слезной железы в медицинской практике обнаруживается редко. Чаще всего это смешанные новообразования с эпителиальным происхождением.